
Le préfixe uni : une pratique uniprofessionnelle fait référence à un seul intervenant qui travaille vers un objectif précis avec son patient. Le champ d’activité de l’intervenant demeure à l’intérieur de ses frontières professionnelles.
Dans cette unité, vous vous familiariserez avec la terminologie liée à la collaboration interprofessionnelle (CIP). Vous découvrirez les particularités des différents types de pratiques interprofessionnelles ainsi que le référentiel national de compétences en matière d’interprofessionnalisme. Vous verrez de quelle façon chacun des six domaines de compétences de ce modèle s’actualise.
Avant de se lancer dans la compréhension de la terminologie liée à la CIP, il importe de s’interroger sur la signification de deux termes, souvent employés indifféremment dans la littérature : la coopération et la collaboration *. Ces concepts nous permettent de mieux comprendre les types d’interaction pouvant se produire au sein d’une équipe de travail.
* Dans le texte ci-dessous, les termes coopération et collaboration sont présentés selon la perspective de certains auteurs et non selon leur signification sémantique.

Coopération
La coopération repose sur la division des tâches et des responsabilités au sein d’une équipe de façon formelle ou informelle. Les membres se respectent, échangent des informations par étape, mais ne travaillent pas nécessairement ensemble, ni dans le même contexte. L’ensemble des activités effectuées individuellement conduit au but et l’interaction a lieu au moment de faire le point sur les résultats.

Collaboration
Par ailleurs, la collaboration est un processus évolutif qui s’appuie sur la discussion pour construire un plan d’action individuel et collectif, lequel représente le point de vue et l’expertise de chaque membre de l’équipe qui travaille dans le même contexte.
Elle implique une participation active et réciproque et une relation interdépendante des membres pour atteindre les objectifs communs autour d’une vision commune.
Vous demandez à une équipe de préparer le rapport écrit d’un projet. Selon vous, est-ce préférable que les membres de cette équipe travaillent en coopération ou en collaboration?
info_outline Consigne : cliquez sur chacun des concepts suivants pour distinguer les résultats possibles en fonction du type de travail d’équipe.
Vous avez constaté que les deux types de travail peuvent être appropriés en fonction du contexte, de la complexité de la tâche à effectuer ainsi que des besoins et des compétences des membres de l’équipe.
Ainsi, les équipes efficaces adoptent la coopération et/ou la collaboration en tenant compte de ces éléments.

Lorsqu’il est question de CIP, d’autres termes sont employés indifféremment dans les écrits, ce qui rend difficile la comparaison entre les résultats d’études, la clarification de son fonctionnement ainsi que son évaluation.
Vous avez sans doute déjà entendu les préfixes : uni, multi (pluri), inter et trans et les deux termes disciplinaire et professionnel. Vérifiez si vous pouvez distinguer ces termes en effectuant l’activité suivante.
info_outline Consignes :
TERMES
VOTRE DÉFINITION

Le préfixe uni : une pratique uniprofessionnelle fait référence à un seul intervenant qui travaille vers un objectif précis avec son patient. Le champ d’activité de l’intervenant demeure à l’intérieur de ses frontières professionnelles.

Le préfixe multi : une pratique multiprofessionnelle fait référence au fait que chaque professionnel a ses objectifs disciplinaires. Toutefois, cela ne signifie pas qu’il n’y a pas un partage d’informations pour se coordonner, agir en complémentarité et en concertation. Chacun a ses propres tâches et travaille selon son plan et son horaire. Le champ d’activité de l’intervenant demeure à l’intérieur de ses frontières professionnelles.

Le préfixe inter : une pratique interprofessionnelle fait référence à une équipe de plusieurs intervenants, qui travaillent ensemble à partir d’objectifs communs convenus avec la personne et ses proches. Les habiletés et les différentes expertises sont utilisées pour l’atteinte des objectifs communs. Le champ d’activité se situe dans une zone grise (par exemple un intervenant reçoit des explications sur des tâches à intégrer issues d’un autre domaine que le sien).

Le préfixe trans une pratique transprofessionnelle illustre le cas de deux professionnels qui travaillent ensemble au point de détenir les compétences leur permettant d’accomplir certains actes de l’autre profession, moyennant des conditions spécifiques. Ils travaillent parfois dans des milieux différents, éloignés l’un de l’autre.
Cette approche exige un relâchement et une expansion des rôles. Le champ d’activité de l’intervenant transcende ses frontières habituelles (par exemple il y a combinaison des expertises, émergence d’un nouveau modèle d’intervention). Ce type de pratique requiert une formation appropriée pour intégrer la nouvelle tâche.
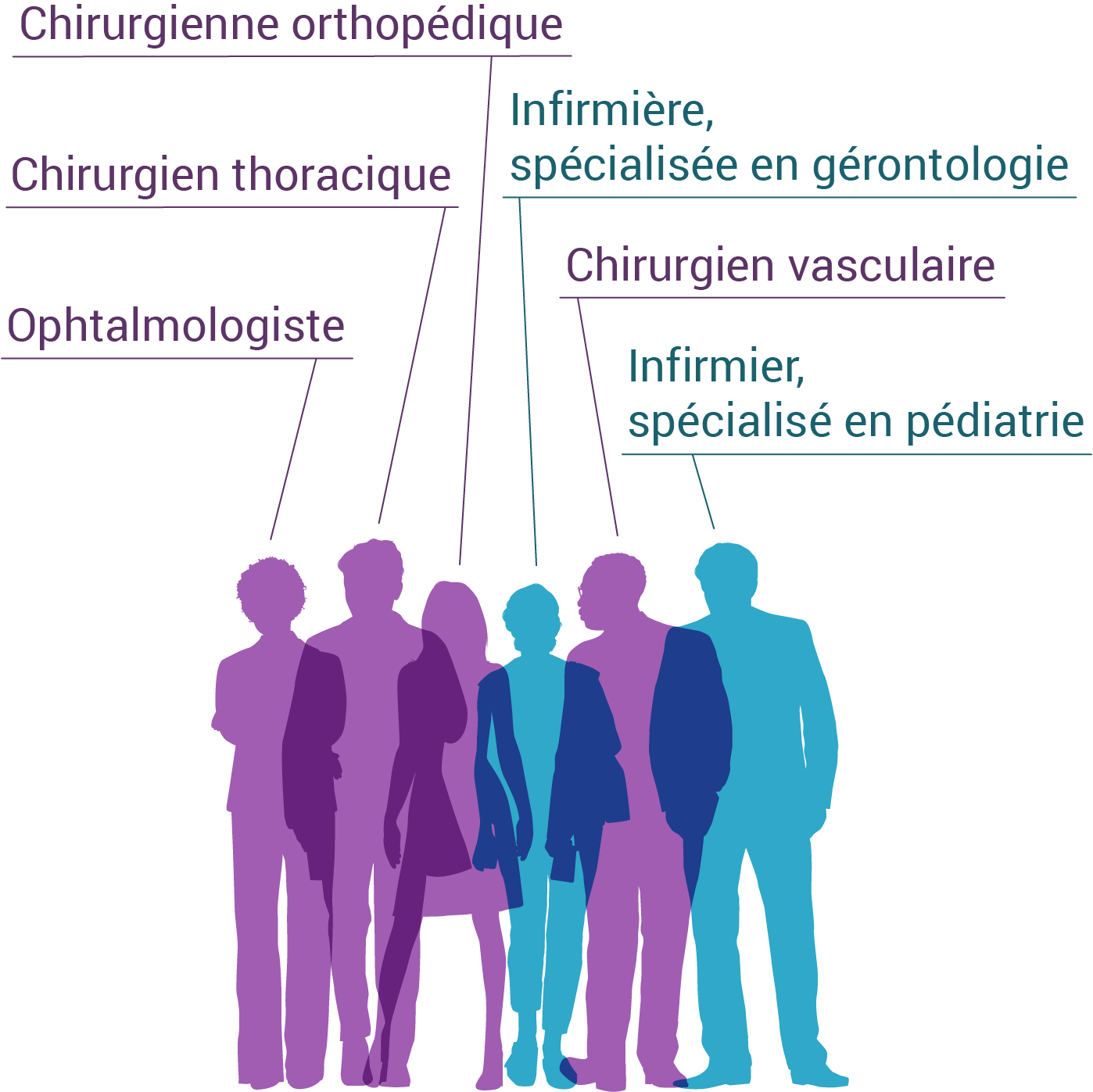
Le terme discipline fait référence à un domaine d’étude universitaire ou collégial ou à une spécialité, une branche de la connaissance ou un champ d’activité. Il est donc possible de parler de collaboration entre les disciplines sans quitter les frontières d’une profession. Par exemple, deux infirmières (même profession) peuvent avoir des disciplines différentes (l’une est spécialisée en pédiatrie, l’autre en gérontologie). C’est le cas aussi en médecine où il y a des ophtalmologistes, chirurgiens thoraciques, vasculaires, orthopédiques, etc.

Le terme professionnel inclut toutes les personnes qui interviennent directement ou indirectement dans les soins offerts aux patients (étudiants, apprenants, intervenants, professionnels de la santé et des services sociaux, etc.) lorsqu’il est lié à la CIP. Ainsi, la collaboration entre les professions implique des membres ayant différentes responsabilités et fonctions : par exemple un médecin, un ergothérapeute, un inhalothérapeute, un orthophoniste, un préposé aux bénéficiaires, etc.
Téléchargez la version imprimable des termes à clarifier (.pdf, 127 Ko).
Poursuivez votre réflexion sur les préfixes en effectuant l’activité suivante.
info_outline Consignes :
| Exemples | Type de pratique | ||
|---|---|---|---|
| Multi | Inter | Trans | |
| Une ergothérapeute spécialisée en thérapie de la main retire une tige de la main d’un patient à la demande du chirurgien. | |||
| Des intervenants effectuent les suivis associés à leur profession en suivant le cheminement postopératoire du patient. | |||
| La physiothérapeute demande à sa collègue spécialiste de l’activité physique de voir son patient pour lui fournir un programme d’exercice pour les membres inférieurs. | |||
| Une équipe spécialisée en soins palliatifs composée, entre autres, d’un infirmier, d’un médecin, d’un pharmacien, d’un ergothérapeute, d’un travailleur social et d’un conseiller spirituel se coordonne pour offrir des soins à un patient en fin de vie. | |||
| Une travailleuse sociale d’une équipe communautaire en santé mentale effectue une visite à domicile pour discuter avec le client de sa situation sociale. Elle en profite pour vérifier la dosette du client, à la demande de l’infirmière. | |||
Est-ce que la terminologie vous semble plus claire? La compréhension de ces termes est importante pour être en mesure de travailler en concordance avec le continuum des pratiques de collaboration interprofessionnelle en santé et services sociaux.
Le continuum des pratiques de collaboration interprofessionnelle en santé et services sociaux, élaboré par le Réseau de collaboration sur les pratiques interprofessionnelles en santé et services sociaux (RCPI), permet de comprendre les différentes pratiques de collaboration selon quatre axes : La situation, L’intention, Les interactions et Les savoirs disciplinaires. Ces derniers sont étroitement liés entre eux. On peut lire le schéma du Continuum de deux façons :
L’analyse horizontale permet de comprendre l’évolution ou le continuum qui est présent dans chacun des axes ainsi que le niveau de collaboration requis.
Quant à elle, l’analyse verticale met de l’avant les liens qui existent entre les quatre axes.
info_outline Consigne : cliquez sur les symboles pour découvrir chacun des axes du continuum.
Le continuum des pratiques de collaboration interprofessionnelle en santé et services sociaux, élaboré par le Réseau de collaboration sur les pratiques interprofessionnelles en santé et services sociaux (RCPI), permet de comprendre les différentes pratiques de collaboration selon quatre axes : la situation, l’intention, les interactions et les savoirs disciplinaires.
L’axe de la situation présente un continuum du niveau de complexité des besoins bio-psycho-sociaux de la personne, ses proches ou de la communauté. Il y a une mention « moins complexe » à gauche et « plus complexe » à droite. Au milieu se trouve les besoins bio-psycho-sociaux de la personne, de ses proches ou de la communauté.
L’axe de l’intention présente les différentes intentions du professionnel. Elle commence par « Établir un partenariat avec la ou les personnes » à gauche. À côté se trouve « Informer » suivi par « Échanger de l’information », « Se concerter sur les objectifs disciplinaires » et finalement « Partager les décisions et les actions en lien avec un objectif commun » à l’extrême droite.
L’axe des interactions entre les professionnels présentent un continuum grandissant d’interdépendance. À gauche se trouve une pratique indépendante. À côté se trouve une « pratique parallèle » suivie par une « pratique par consultation/référence », une « pratique de concertation » et finalement une « pratique de soins et de services partagés » à l’extrême droite.
L’axe des savoirs disciplinaires présentent un continuum avec « unidisciplinarité » à gauche et « interdisciplinarité » à droite. Au milieu se trouve « multidisciplinarité ».
Permission de publication obtenue le 12 mai 2021.
En résumé, c’est à partir de l’évaluation du niveau de complexité des besoins bio-psycho-sociaux de la personne, de ses proches et de la communauté (situation) que le ou les professionnels doivent déterminer l’objectif du partenariat nécessaire (intention). L’intention souhaitée guide ensuite les interactions entre les professionnels selon un continuum grandissant d’interdépendance. Il y a alors une mise en commun des savoirs disciplinaires pour répondre aux besoins de la personne, de ses proches ou de la communauté.
Dans l’exemple de madame Thériault, vous avez vu que les besoins de la personne ont changé et évolué durant l’offre de services. Le professionnel a ajusté sa pratique de CIP en conséquence. Sept indicateurs de transition ont été développés afin de guider le professionnel dans la recherche du moment opportun pour ce faire.
info_outline Consignes :
La plaie de madame Thériault ne guérissait pas. Il est indiqué de modifier sa pratique de collaboration lorsque les besoins ne sont pas satisfaits.
Le professionnel pourrait devoir obtenir un portrait clinique plus large et holistique de la situation.
Le patient et sa famille pourraient rapporter des informations qui diffèrent. Le discours qu’entretient le patient avec les différents professionnels pourrait aussi être contradictoire. Ce n’était pas le cas de madame Thériault.
Le professionnel n’était plus en mesure de répondre aux besoins grandissants de madame Thériault. En effet, les besoins bio-psycho-sociaux étaient plus complexes : les problèmes de santé associés, les signes de violence psychologique et physique ainsi que la précarité financière. La situation requiert possiblement l’ajout de professionnels de disciplines différentes, un accompagnement plus soutenu (en intensité) et une augmentation de l’interdépendance.
La condition de santé de madame Thériault s’est détériorée. Le diabète n’était pas contrôlé. Une nécrose s’est développée. La situation requiert possiblement l’ajout de professionnels de disciplines différentes et une augmentation de l’interdépendance.
La sécurité physique et psychologique de madame Thériault est peut-être compromise par les signes de violence physique et psychologique ainsi que la précarité financière. La situation requiert possiblement l’ajout de professionnels de disciplines différentes et une augmentation de l’interdépendance.
Les signes de violence psychologique et physique ainsi que la précarité financière de madame Thériault (facteurs de risque) la rendent plus vulnérable. La situation requiert possiblement l’ajout de professionnels de disciplines différentes et une augmentation de l’interdépendance.
Dans le cas de madame Thériault, des problématiques sont apparues et la situation est devenue de plus en plus complexe. Toutefois, la situation aurait pu également se simplifier avec le temps. Dans ce cas, le professionnel aurait ajusté son type de pratique de CIP en conséquence.
Les professionnels doivent être en mesure de « voyager » le long du continuum de collaboration pour adapter leurs pratiques de collaboration à la complexité de la situation vécue par la personne, ses proches ou la communauté.
Ainsi, l’interdisciplinarité à l’extrême droite de l’axe ne devrait pas être le but ultime des équipes d’intervenants. Il devrait plutôt y avoir une adaptation des pratiques de collaboration aux besoins du patient, ces besoins pouvant se complexifier ou se simplifier. Le professionnel doit donc apprendre à identifier les indicateurs de transitions pour lui permettre de se situer et de naviguer dans un sens ou dans l’autre du continuum.
En 2010, le Consortium canadien pour l’interprofessionnalisme en santé (CPIS) a élaboré un référentiel national de compétences en matière d’interprofessionnalisme. Encore aujourd’hui, ce dernier est utilisé dans les milieux cliniques et les programmes de formation en Amérique du Nord.
Il constitue un excellent guide et favorise l’acquisition de six domaines de compétences :
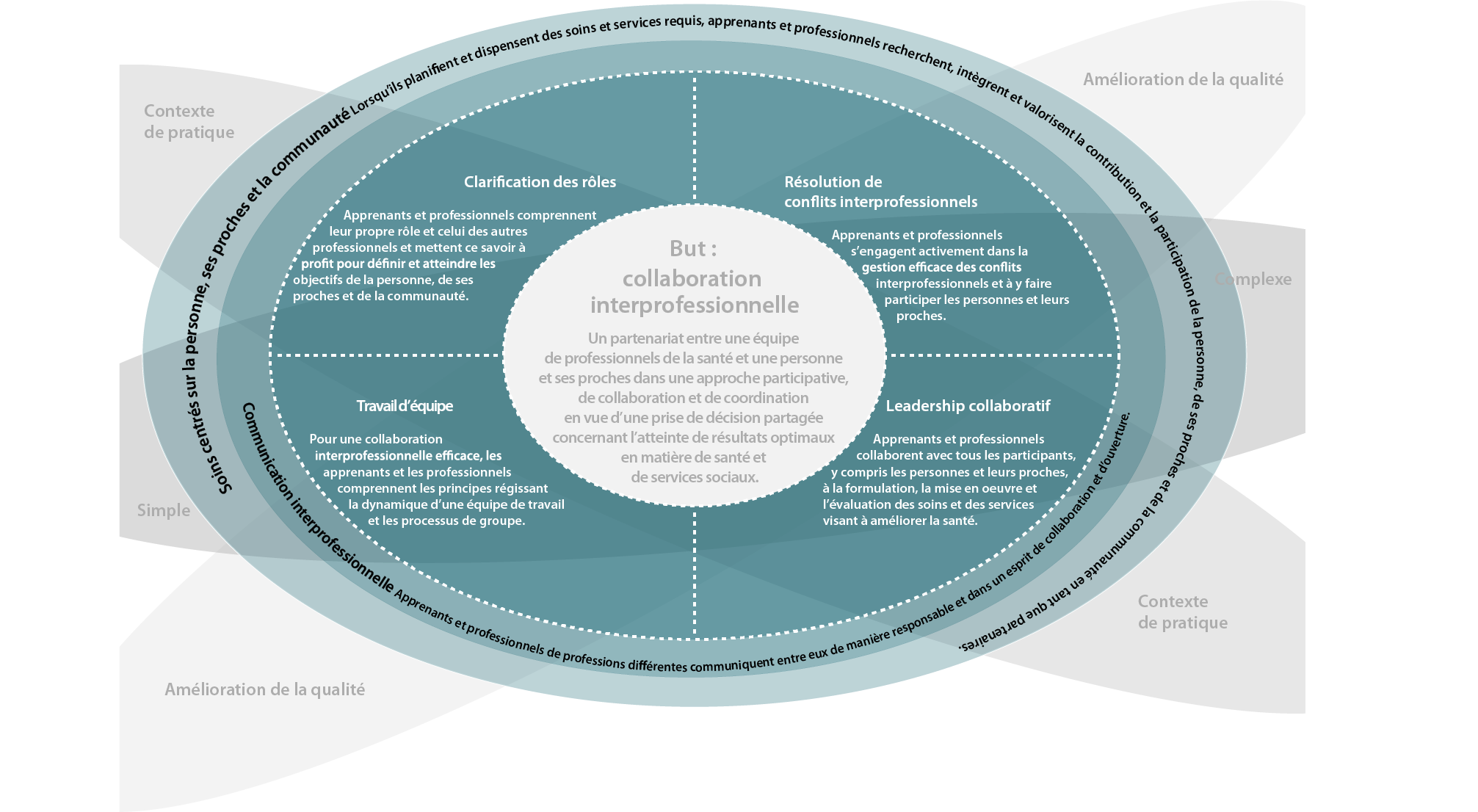
Les compétences interprofessionnelles
En 2010, le Consortium pancanadien pour l’interprofessionnalisme en santé (CPIS) a proposé un guide pour l’enseignement et l’apprentissage des compétences interprofessi onnelles. Il inclut ce schéma, le référentiel national de compétences en matière d’interprofessionnalisme, qui intègre des compétences nécessaires à la collaboration interprofessionnelle.
But : collaboration interprofessionnelle – Un partenariat entre une équipe de professionnels de la santé et une personne et ses proches dans une approche participative, de collaboration et de coordination en vue d’une prise de décision partagée concernant l’atteinte de résultats optimaux en matière de santé et de services sociaux.
Résolution de conflits interprofessionnels : Apprenants et professionnels s’engagent activement dans la gestion efficace des conflits interprofessionnels et à y faire participer les personnes et leurs proches.
Leadership collaboratif : Apprenants et professionnels collaborent avec tous les participants, y compris les personnes et leurs proches, à la formulation, la mise en œuvre et l’évaluation des soins et des services visant à améliorer la santé.
Travail d’équipe : Pour une collaboration interprofessionnelle efficace, les apprenants et les professionnels comprennent les principes régissant la dynamique d’une équipe de travail et les processus de groupe.
Clarification des rôles : Apprenants et professionnels comprennent leur propre rôle et celui des autres professionnels et mettent ce savoir à profit pour définir et atteindre les objectifs de la personne, de ses proches et de la communauté.
Communication interprofessionnelle : Apprenants et professionnels de professions différentes communiquent entre eux de manière responsable et dans un esprit de collaboration et d’ouverture.
Soins centrés sur la personne, ses proches et la communauté : Lorsqu’ils planifient et dispensent des soins et services requis, apprenants et professionnels recherchent, intègrent et valorisent la contribution et la participation de la personne, de ses proches et de la communauté en tant que partenaires.
Ce référentiel définit trois éléments contextuels dont les professionnels doivent compte de façon judi cieuse dans l’application des compétences afin de répondre aux besoins du patient.
Selon ce modèle, la CIP est conditionnelle à trois éléments contextuels importants, soit :
Les compétences interprofessionnelles
En 2010, le Consortium pancanadien pour l’interprofessionnalisme en santé (CPIS) a proposé un guide pour l’enseignement et l’apprentissage des compétences interprofessi onnelles. Il inclut ce schéma, le référentiel national de compétences en matière d’interprofessionnalisme, qui intègre des compétences nécessaires à la collaboration interprofessionnelle.
But : collaboration interprofessionnelle – Un partenariat entre une équipe de professionnels de la santé et une personne et ses proches dans une approche participative, de collaboration et de coordination en vue d’une prise de décision partagée concernant l’atteinte de résultats optimaux en matière de santé et de services sociaux.
Résolution de conflits interprofessionnels : Apprenants et professionnels s’engagent activement dans la gestion efficace des conflits interprofessionnels et à y faire participer les personnes et leurs proches.
Leadership collaboratif : Apprenants et professionnels collaborent avec tous les participants, y compris les personnes et leurs proches, à la formulation, la mise en œuvre et l’évaluation des soins et des services visant à améliorer la santé.
Travail d’équipe : Pour une collaboration interprofessionnelle efficace, les apprenants et les professionnels comprennent les principes régissant la dynamique d’une équipe de travail et les processus de groupe.
Clarification des rôles : Apprenants et professionnels comprennent leur propre rôle et celui des autres professionnels et mettent ce savoir à profit pour définir et atteindre les objectifs de la personne, de ses proches et de la communauté.
Communication interprofessionnelle : Apprenants et professionnels de professions différentes communiquent entre eux de manière responsable et dans un esprit de collaboration et d’ouverture.
Soins centrés sur la personne, ses proches et la communauté : Lorsqu’ils planifient et dispensent des soins et services requis, apprenants et professionnels recherchent, intègrent et valorisent la contribution et la participation de la personne, de ses proches et de la communauté en tant que partenaires.
Ce référentiel définit trois éléments contextuels dont les professionnels doivent compte de façon judi cieuse dans l’application des compétences afin de répondre aux besoins du patient.
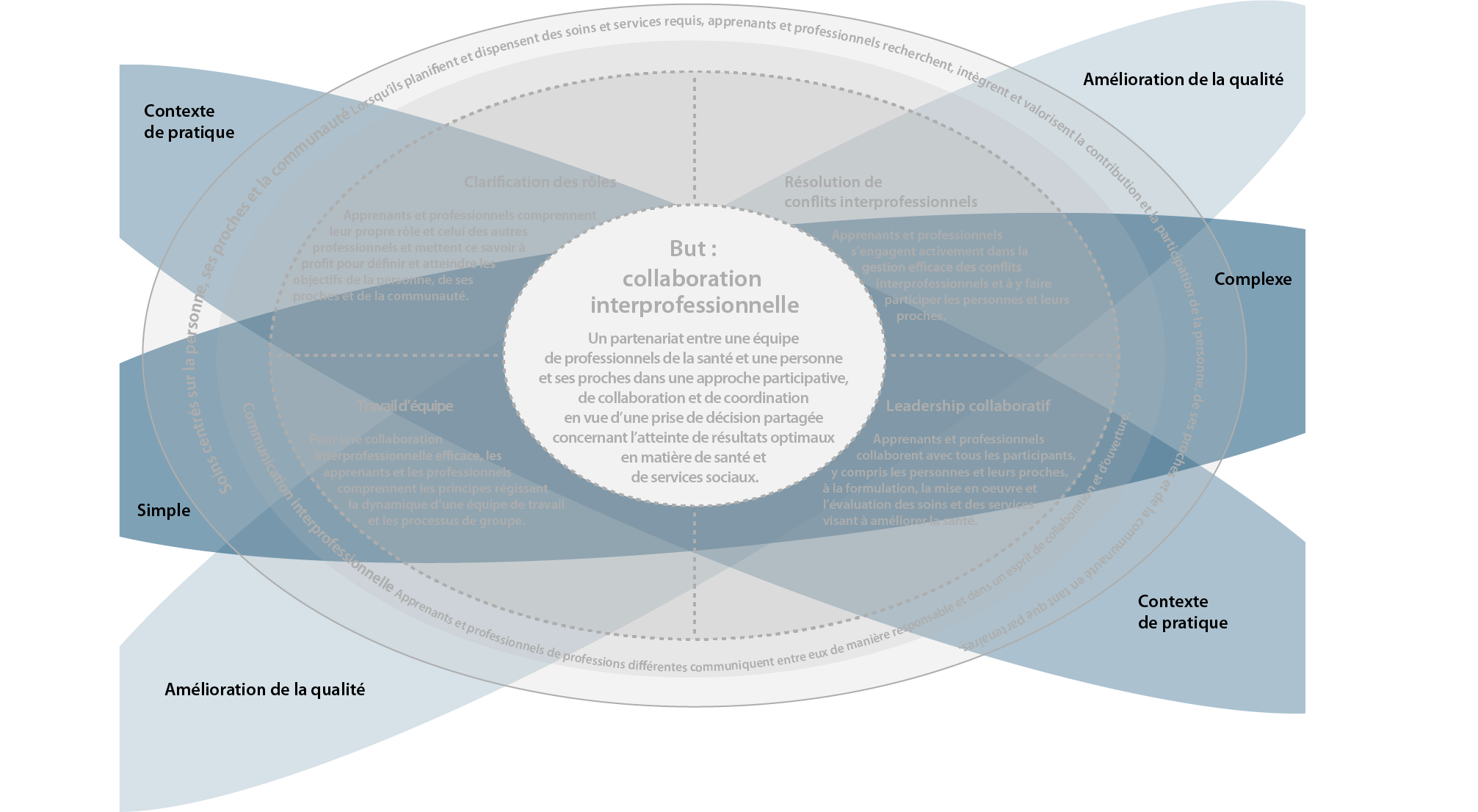
Le schéma ci-dessous intègre les compétences et les éléments contextuels associés à la collaboration interprofessionnelle. Il offre une base souple favorisant l’apprentissage de l’approche IP dans plusieurs contextes, peu importe le niveau d’expertise de l’intervenant ou du stagiaire.
info_outline Consignes :
Les compétences interprofessionnelles
En 2010, le Consortium pancanadien pour l’interprofessionnalisme en santé (CPIS) a proposé un guide pour l’enseignement et l’apprentissage des compétences interprofessi onnelles. Il inclut ce schéma, le référentiel national de compétences en matière d’interprofessionnalisme, qui intègre des compétences nécessaires à la collaboration interprofessionnelle.
But : collaboration interprofessionnelle – Un partenariat entre une équipe de professionnels de la santé et une personne et ses proches dans une approche participative, de collaboration et de coordination en vue d’une prise de décision partagée concernant l’atteinte de résultats optimaux en matière de santé et de services sociaux.
Résolution de conflits interprofessionnels : Apprenants et professionnels s’engagent activement dans la gestion efficace des conflits interprofessionnels et à y faire participer les personnes et leurs proches.
Leadership collaboratif : Apprenants et professionnels collaborent avec tous les participants, y compris les personnes et leurs proches, à la formulation, la mise en œuvre et l’évaluation des soins et des services visant à améliorer la santé.
Travail d’équipe : Pour une collaboration interprofessionnelle efficace, les apprenants et les professionnels comprennent les principes régissant la dynamique d’une équipe de travail et les processus de groupe.
Clarification des rôles : Apprenants et professionnels comprennent leur propre rôle et celui des autres professionnels et mettent ce savoir à profit pour définir et atteindre les objectifs de la personne, de ses proches et de la communauté.
Communication interprofessionnelle : Apprenants et professionnels de professions différentes communiquent entre eux de manière responsable et dans un esprit de collaboration et d’ouverture.
Soins centrés sur la personne, ses proches et la communauté : Lorsqu’ils planifient et dispensent des soins et services requis, apprenants et professionnels recherchent, intègrent et valorisent la contribution et la participation de la personne, de ses proches et de la communauté en tant que partenaires.
Ce référentiel définit trois éléments contextuels dont les professionnels doivent compte de façon judi cieuse dans l’application des compétences afin de répondre aux besoins du patient.
Les compétences interprofessionnelles
En 2010, le Consortium pancanadien pour l’interprofessionnalisme en santé (CPIS) a proposé un guide pour l’enseignement et l’apprentissage des compétences interprofessi onnelles. Il inclut ce schéma, le référentiel national de compétences en matière d’interprofessionnalisme, qui intègre des compétences nécessaires à la collaboration interprofessionnelle.
But : collaboration interprofessionnelle – Un partenariat entre une équipe de professionnels de la santé et une personne et ses proches dans une approche participative, de collaboration et de coordination en vue d’une prise de décision partagée concernant l’atteinte de résultats optimaux en matière de santé et de services sociaux.
Résolution de conflits interprofessionnels : Apprenants et professionnels s’engagent activement dans la gestion efficace des conflits interprofessionnels et à y faire participer les personnes et leurs proches.
Leadership collaboratif : Apprenants et professionnels collaborent avec tous les participants, y compris les personnes et leurs proches, à la formulation, la mise en œuvre et l’évaluation des soins et des services visant à améliorer la santé.
Travail d’équipe : Pour une collaboration interprofessionnelle efficace, les apprenants et les professionnels comprennent les principes régissant la dynamique d’une équipe de travail et les processus de groupe.
Clarification des rôles : Apprenants et professionnels comprennent leur propre rôle et celui des autres professionnels et mettent ce savoir à profit pour définir et atteindre les objectifs de la personne, de ses proches et de la communauté.
Communication interprofessionnelle : Apprenants et professionnels de professions différentes communiquent entre eux de manière responsable et dans un esprit de collaboration et d’ouverture.
Soins centrés sur la personne, ses proches et la communauté : Lorsqu’ils planifient et dispensent des soins et services requis, apprenants et professionnels recherchent, intègrent et valorisent la contribution et la participation de la personne, de ses proches et de la communauté en tant que partenaires.
Ce référentiel définit trois éléments contextuels dont les professionnels doivent compte de façon judi cieuse dans l’application des compétences afin de répondre aux besoins du patient.
Contexte de pratique
L’application des domaines de compétences de CIP varie selon les contextes de pratique.
Par exemple, la CIP ne prendra pas la même forme dans un centre de réadaptation ou de soins palliatifs que dans une salle d’urgence ou une clinique de soins primaires. La tenue de réunions d’équipe de façon régulière ne doit pas être le critère pour qualifier la CIP.
Amélioration de la qualité des soins
L’amélioration de la qualité des soins est le résultat d’un travail d’équipe efficace, d’un travail en collaboration et de l’utilisation des compétences interprofessionnelles.
En effet, l’approche interprofessionnelle permet aux équipes de soins de mieux répondre aux besoins du patient et de produire de meilleurs résultats en matière de santé.
But : collaboration interprofessionnelle
Le développement et la maîtrise des domaines de compétences interprofessionnelles assurent la collaboration interprofessionnelle.
C’est grâce au partenariat efficace des membres de l’équipe au sein d’une approche participative que la prise de décision est partagée en incluant la personne dans ce processus et que les résultats en matière de santé et de services sociaux sont optimaux.
Centrée sur les besoins du patient
L’approche centrée sur les besoins du patient occupe une place fondamentale dans l’apprentissage de la collaboration interprofessionnelle. Cette compétence offre un soutien constant à l’expression des quatre autres, quel que soit le contexte clinique.
Elle met en valeur la contribution et la participation du patient et de sa famille dans la planification et l’évaluation des soins, ainsi que dans la prise de décision.
Téléchargez la version imprimable du référentiel national de compétences en matière d’interprofessionnalisme (.pdf, 377 Ko).
À la suite des concepts-clés présentés ci-dessous, vous approfondirez chacune des compétences du modèle. Vous constaterez que, bien qu’elles vous soient présentées séparément, les compétences se chevauchent et sont interdépendantes.
Cette unité vous a permis de réaliser que :
Votre cheminement dans l’atelier

info_outline Consigne : cliquez sur l’engrenage en surbrillance.
Il vous sera possible d’accéder à l’atelier en tout temps selon vos disponibilités à partir de la date du début et jusqu’à la date de fin de l’atelier comme indiqué dans le calendrier de formation. Les ateliers ont lieu trois fois par année.
Non, vous n’êtes pas tenu de compléter une formation que vous avez commencée. Toutefois, pour obtenir une attestation, vous devrez avoir réussi l’examen final, avoir consulté le contenu des diverses unités et effectué les activités qui y sont présentées.
Cet atelier pourrait exiger un total d’environ sept (7) heures de travail. Toutefois, cette période peut varier d’un apprenant à l’autre.
Vous êtes invité à passer un examen à choix multiples afin de valider vos connaissances lors duquel vous pourrez consulter le contenu de l’atelier au besoin. La réussite de cet examen est nécessaire pour obtenir l’attestation de participation.
Vous avez droit à deux (2) tentatives pour la réussite de l’examen. Lorsque vous avez complété l’examen, vous devez appuyer sur le bouton « Terminé » au bas de la page. Un message vous indiquera si vous avez réussi ou échoué l’examen. Une note de 60 % est nécessaire pour la réussite de l’examen. Si vous avez échoué, vous aurez droit à ce moment à une 2e tentative pour reprendre l’examen.
Pour obtenir une attestation de participation, vous devrez obtenir une note de passage de plus de 60 %, avoir consulté le contenu des diverses unités et réalisé les activités qui y sont présentées. Le CNFS émettra une attestation de participation aux participants qui auront répondu à ces critères. L’attestation sera disponible dans votre compte CNFS sous l’onglet « Mon cheminement » après avoir complété l’examen final.
Un soutien technique est disponible gratuitement aux heures régulières de bureau de l’Université d’Ottawa pour toute la durée des ateliers. Veuillez remplir le formulaire à cet effet.
Voulez-vous retourner au portail du CNFS?